
Nicht-medikamentöse Behandlungen
Medikamente sind eine wichtige Grundlage für die Behandlung von COPD. Aber sie reichen als alleinige Behandlung nicht aus. Ergänzend kommen verschiedene andere Maßnahmen zum Einsatz. Dazu gehören unter anderem: Rauchverzicht (siehe Kapitel "Rauchen aufgeben – Tabakentwöhnung"), körperliches Training, Atemtechniken erlernen und Schulungen besuchen. Dadurch tragen Sie aktiv zum Behandlungserfolg bei.
Das Thema "Ergotherapie" finden Sie im Kapitel "Rehabilitation".
Körperliches Training
Wie für alle Menschen gilt auch für Menschen mit COPD: Sport und körperliche Aktivitäten sind wichtig und gesund. Bewegung im Alltag und Sport können Atemnot lindern und auch dafür sorgen, dass Sie belastbar bleiben und im Alter besser allein zurechtkommen. Wichtig dabei ist nur, dass Sie ein paar Grundsätze beachten und Ihr Bewegungsprogramm auf jeden Fall mit Ihrer Ärztin besprechen.
| Die Leitlinie empfiehlt: |
|---|
|
Die Ärztin oder der Arzt soll Ihnen empfehlen, körperlich aktiv zu sein. Sie oder er soll Ihnen ein angeleitetes Training empfehlen, das an Ihre persönlichen Fähigkeiten angepasst ist. Wenn Sie das selbstständig nicht schaffen, sollte man Ihnen Reha-Sport empfehlen. Die Ärztin oder der Arzt soll Sie regelmäßig befragen, wie oft Sie sich sportlich betätigen und Sie dazu entsprechend beraten. Sie oder er soll Gründe ansprechen, die Sie möglicherweise an vermehrter körperlicher Bewegung hindern könnten, zum Beispiel Angst vor Luftnot, Übergewicht oder Depression. Sie sollen gemeinsam nach Lösungen suchen. |
Studien zeigen, dass regelmäßige körperliche Aktivität die Atemnot, die viele Menschen mit COPD belastet, verbessern kann. Die Expertengruppe legt sich dabei nicht auf bestimmte Sportarten oder Zeitpläne fest. Hauptsache ist, Sie sind regelmäßig aktiv, etwa in Form von Ausdauersport wie Schwimmen, Fahrradfahren oder Nordic Walking. Dabei ist wichtig, dass Sie den Sport gern machen und dass Sie ihn auch problemlos ausüben können. Die Fachleute empfehlen Ihnen ausdrücklich damit zu beginnen, bevor Sie tägliche Dauer-Medikamente nehmen. Zudem ist Sport zum Schutz vor Herz-Kreislauf-Erkrankungen und anderen Begleiterkrankungen gut. Sport in der Gruppe oder im Verein bietet zudem Gemeinschaft und sozialen Anschluss.
Ein paar Regeln gilt es allerdings zu beachten: Wählen Sie möglichst eine Sportart aus, in der Sie langsam anfangen können und sich erst nach und nach belasten müssen. Außerdem ist es günstig, den Sport regelmäßig zu betreiben. Dadurch gewöhnen Sie sich an die Anstrengung. Mehrmals in der Woche entspannt Sport zu treiben, ist günstiger, als sich einmal in der Woche körperlich zu verausgaben. Achten Sie darauf, dass Sie beim Sport noch in ganzen Sätzen sprechen können. Dann überlasten Sie sich nicht. Wenn Sie erkältet sind oder Fieber haben, ist es ratsam, eine Pause einzulegen und keinen Sport zu machen.
Es ist wichtig, sich vor jeder sportlichen Aktivität aufzuwärmen, und am Ende die Belastung beziehungsweise das Tempo wieder langsam zu verringern. Plötzliche Wechsel der Belastung können Atembeschwerden oder Luftnot hervorrufen.
Besonders für ältere und schwer Erkrankte kann es vorteilhaft sein, sich nicht allein, sondern in einer angeleiteten Gruppe sportlich zu betätigen, etwa in einer Lungensportgruppe.
Es gibt auch spezielle Angebote für Menschen, die körperlich bereits stark eingeschränkt sind. In diesem Fall soll Ihnen der Arzt eine begleitete häusliche Trainingstherapie anbieten. Dann kommt zum Beispiel eine Fachperson für Physiotherapie zu Ihnen nach Hause und zeigt Ihnen bestimmte Übungen, um die Muskeln zu kräftigen. Dabei können auch kleine Geräte wie leichte Hanteln oder Bänder zum Einsatz kommen. Idealerweise führen Sie diese Übungen anschließend eigenständig weiter.
Viele praktische Tipps finden Sie auch in dem Patientenblatt "Warum Bewegung wichtig ist":
www.patienten-information.de/patientenblaetter/copd-bewegung
Selbsthilfe-Techniken bei Atemnot
Eine Situation mit plötzlicher Atemnot kann man als sehr bedrohlich empfinden. Oft ist dann nicht sofort ärztliche Hilfe da. Bis Hilfe kommt, ist es wichtig zu wissen, wie das Atmen leichter fällt. Wenn man etwas besser Luft bekommt, beruhigt das und nimmt die Angst.
Es gibt bestimmte Selbsthilfe-Techniken, die das Atmen in solchen Notsituationen erleichtern helfen. Diese können Sie erlernen. Es ist ratsam, möglichst früh nach der Diagnose damit zu beginnen und ständig in Übung zu bleiben. So sind Sie besser vorbereitet für Notfälle.
| Die Leitlinie empfiehlt: |
|---|
|
Fachleute sollen Ihnen in einer Schulung, Rehabilitation, beim Lungensport oder bei der Physiotherapie die verschiedenen Selbsthilfe-Techniken bei Atemnot genau erklären und mit Ihnen einüben. |
Aus aktuellen Studien geht nicht eindeutig hervor, wie wirksam diese Übungen bei Atemnot sind. Die Erfahrung der Expertengruppe zeigt aber, dass die Übungen den Betroffenen im Notfall Sicherheit geben und Ängste verringern können. Zudem sieht die Expertengruppe keine Hinweise auf unerwünschte Folgen.
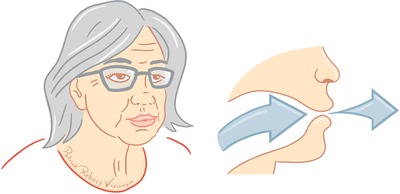
Lippenbremse
Eine hilfreiche Atemtechnik bei Atemnot ist die sogenannte Lippenbremse. Dabei liegen die Lippen locker aufeinander. Sie atmen langsam und kontrolliert gegen die Lippen durch den leicht geöffneten Mund aus. Der gleichmäßige Druckabfall in den Atemwegen erleichtert das Ausatmen, die Atemwege bleiben offener. Dadurch fällt das Atmen leichter. Bewusst extra viel Luft dabei einzuatmen, ist nicht hilfreich.
Abbildung 7: Atemtechnik Lippenbremse
Atmungserleichternde Körperstellungen
Bei Luftnot können Sie bestimmte Körperstellungen einnehmen, die Ihnen das Atmen erleichtern. Entscheidend ist, dass die Arme nicht hängen.
Günstig sind zum Beispiel der Kutschersitz, die Torwart-Stellung oder das Abstützen der Arme im Stehen. Dadurch entlastet man den Brustkorb vom Gewicht der Schultern. So können die Atemmuskeln besser arbeiten. Wenn Sie eine dieser Körperstellungen gleichzeitig mit der Technik der Lippenbremse nutzen, fällt das Atmen noch leichter.
Abbildung 8: Atmungserleichternde Körperstellungen
» Der Kutschersitz
|
|
Beugen Sie im Sitzen den Oberkörper nach vorn und stützen die Unterarme auf den Oberschenkeln oder einer Tischplatte ab. |
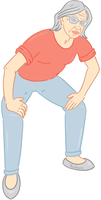
» Die Torwart-Stellung
|
|
Gehen Sie im Stehen leicht in die Knie und stützen Sie bei vorgebeugtem Oberkörper die Hände auf den Oberschenkeln ab. |
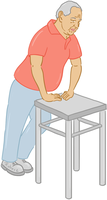
» Abstützen auf einem stabilen Gegenstand
|
|
Im Stehen beugen Sie sich leicht nach vorne und stützen beide Arme auf einem stabilen Tisch, einem Waschbecken oder einer Stuhllehne ab. |
» Abstützen an der Wand
|
|
Im Stehen stützen Sie eine Hand gegen eine Wand. Dieser Arm dient als Stütze. Mit der anderen Hand stützen Sie sich in der Taille ab. |
Im Internet können Sie sich dazu Erklärfilme anschauen. Unter anderem hat die Deutsche Atemwegsliga e. V. ein Video zum Thema "Selbsthilfe bei Atemwegsbeschwerden" erstellt:
www.atemwegsliga.de/nicht-medikamentoese-massnahmen.html
Atemübungen (Atem-Physiotherapie)
Es gibt Atemübungen, mit denen Sie auch im Alltag Ihre Atmung und Ihre COPD-Beschwerden günstig beeinflussen können. Diese können manchmal als Ergänzung zu Sport in Frage kommen. Die Übungen wählt eine Physiotherapeutin individuell für Sie aus und übt sie mit Ihnen. Ziel dieser Atem-Physiotherapie ist, die Atemfunktion zu erhalten, zu verbessern oder wiederherzustellen.
| Die Leitlinie empfiehlt: |
|---|
|
Ihre Ärztin oder Ihr Arzt sollte Ihnen Atem-Physiotherapie anbieten, wenn Sie durch Atemnot in Ihrem Alltag eingeschränkt sind und körperliches Training sowie erlernte Selbsthilfe-Techniken nicht ausreichend helfen. Sie sollten auch ein Angebot zur Atem-Physiotherapie bekommen, wenn Sie viel Schleim in den Atemwegen haben, der sich nur schlecht oder gar nicht abhusten lässt. Sie können auch im Rahmen der allgemeinen Physiotherapie zur sportlichen Betätigung eine Atem-Physiotherapie erhalten, um belastbarer zu werden. |
Da die Studienlage zur Wirksamkeit dieser Atemübungen bei COPD unzureichend ist, grenzt die Expertengruppe die Empfehlungen auf Betroffene ein, die trotz körperlichem Training und Anwenden von Selbsthilfe-Techniken unter Atemnot und vermehrter Schleimbildung leiden. Die Fachleute gehen davon aus, dass Atem-Physiotherapie als zusätzlicher Baustein in der Behandlung hilfreich ist. Studien deuten an, dass sich die Atemnot dadurch verbessern kann und die Atemmuskeln gestärkt werden können. Die Expertengruppe betont, dass Atem-Physiotherapie keinesfalls die körperliche Betätigung ersetzen soll. Sie ist als zusätzliche Behandlung empfehlenswert oder wenn körperliches Training nicht oder nur sehr eingeschränkt möglich ist.
Schulungen besuchen
Patientenschulungen unterstützen dabei, die Krankheit zu verstehen und den Alltag bestmöglich darauf einzustellen. Unter anderem erkennen Sie dann einen Verschlechterungsschub schneller und können sich selbst besser helfen. Mithilfe einer Schulung können Sie zudem das Gespräch mit dem Arzt besser gestalten und die empfohlene Behandlung leichter durchführen. Auf Wunsch können auch wichtige Bezugspersonen daran teilnehmen. Eine Schulung umfasst in der Regel etwa 6 Stunden, die auf mehrere Tage verteilt sein können.
| Die Leitlinie empfiehlt: |
|---|
|
Ihre Ärztin oder Ihr Arzt soll Ihnen eine Schulung anbieten und vermitteln. Nach Meinung der Expertengruppe soll man Ihnen bei Bedarf wiederholt Nachschulungen anbieten. |
Studien zeigen: Schulungen vermitteln nicht nur Wissen und Fähigkeiten. Wer an einer Schulung teilnimmt, hat seltener eine plötzliche Verschlechterung und muss seltener wegen der COPD in eine ärztliche Rettungsstelle oder ins Krankenhaus. Mit der Zeit können erlernte Dinge allerdings in Vergessenheit geraten. Daher ist es möglich, einzelne Inhalte erneut aufzufrischen oder eine komplette Schulung zu wiederholen.
Eine Schulung vermittelt folgende Inhalte:
-
Krankheitsverständnis: Grundlagen der COPD mit seinen Folgen und Behandlungsmöglichkeiten;
-
Aufklären über einen gesundheitlich günstigen Lebensstil, zum Beispiel Rauchverzicht und körperliches Training;
-
richtiger Umgang mit den Medikamenten, Nutzen und Schaden der einzelnen Wirkstoffe;
-
Erlernen von Inhalationstechniken;
-
Erhalt eines persönlichen COPD-Aktionsplans;
-
Hilfen und Unterstützung, um eigenverantwortlich an der Behandlung mitzuwirken;
-
psychologische Unterstützung bei der Krankheitsverarbeitung, Bewältigen von Stress, etwa mit Entspannungstraining.
In einer Schulung stehen Ihnen Fachleute aus unterschiedlichen Gesundheitsberufen zur Seite. Angeboten werden Schulungen im Rahmen eines Versorgungsprogramms für COPD (kurz: DMP COPD). Wenn Sie an einem solchen Programm teilnehmen, übernimmt Ihre Krankenkasse die Kosten. Falls nicht, fragen Sie Ihre Krankenkasse, ob sie die Kosten übernimmt. Patientenschulungen sind auch fester Bestandteil einer COPD-Rehabilitation (siehe Kapitel "Rehabilitation – der Weg zurück in den Alltag").
Lesen Sie auch das Patientenblatt "Soll ich an einer Schulung teilnehmen?":
www.patienten-information.de/patientenblaetter/copd-schulung
Ernährung
Es gibt Situationen, in denen für Menschen mit COPD eine Ernährungsberatung empfehlenswert ist. Dort lernen Sie von Fachpersonen, wie Sie ungünstige Ernährungsgewohnheiten dauerhaft ablegen können. Sie erhalten auch Antworten auf viele Fragen zur richtigen und ausgewogenen Ernährung und zu den Möglichkeiten der Gewichtsabnahme beziehungsweise Gewichtszunahme. Eine Ernährungsberatung kann Ihnen ärztlich verordnet werden. In der Regel übernimmt die Krankenkasse einen Anteil der Kosten.
| Die Leitlinie empfiehlt: |
|---|
|
Nach Meinung der Expertengruppe soll man Ihnen eine Ernährungsberatung anbieten, wenn Sie unter- oder übergewichtig sind. Sofern Sie aufgrund der COPD ungewollt zu viel Gewicht verloren haben und nun untergewichtig und schwach sind, sollen Sie eine Zusatznahrung erhalten, die viele Kalorien enthält. |
Zur Frage der Ernährungsberatung für über- und untergewichtige Menschen mit COPD konnte die Expertengruppe keine Studien finden. Aus Ihrer Erfahrung heraus ist eine Ernährungsberatung in dieser Situation aber hilfreich und hat keine Nachteile. Daher spricht sich die Gruppe dafür aus.
Die Datenlage zeigt, dass Menschen mit COPD, die stark untergewichtig und schwach sind, besonders anfällig sind. Studien weisen darauf hin, dass hochkalorische Spezialnahrungen zur Gewichtszunahme bei Unterernährung wirksam sind. Zusätzlich kann es auch hilfreich sein, wenn Sie mehrere kleine Mahlzeiten am Tag zu sich nehmen und etwas Festes essen, bevor Sie etwas trinken.
Die Aufnahme von Sauerstoff verbessern
Schreitet die COPD stark fort, kann das dazu führen, dass die Lunge nicht mehr ausreichend Sauerstoff aufnimmt. Dann kommt es zu einem Sauerstoffmangel im Blut. Der Fachbegriff dafür ist respiratorische Insuffizienz. Fachleute sprechen von einer respiratorischen Insuffizienz vom Typ I, wenn zwar die Sauerstoffaufnahme gestört ist, jedoch nicht die Kohlendioxidabgabe. Durch eine Langzeitbehandlung mit Sauerstoff (siehe nächsten Abschnitt) wird der Körper besser mit Sauerstoff versorgt. Manchmal besteht neben dem Sauerstoffmangel im Blut zugleich ein Problem mit der Abgabe von Kohlendioxid (kurz: CO2). Diese Situation bezeichnen Fachleute als respiratorische Insuffizienz vom Typ II. Dann kann eine häusliche nicht-invasive Beatmung helfen.
Mit einer sogenannten Blutgas-Analyse können die Fachleute die Anteile an Sauerstoff und CO2 in Ihrem Blut bestimmen. Anhand dieser Werte (Fachbegriff: Partialdruck) unterscheidet das Behandlungsteam auch den jeweiligen Typ der respiratorischen Insuffizienz.
Unbedingt mit dem Rauchen aufhören
Die Expertengruppe betont an dieser Stelle noch einmal ausdrücklich, dass alle rauchenden Menschen mit COPD ein Angebot zur Tabakentwöhnung erhalten sollen. Dies ist besonders wichtig, bevor Sie mit der Aufnahme von zusätzlichem Sauerstoff beginnen. Zum einen geht die Kombination aus Feuer und Sauerstoff mit einem Verletzungsrisiko einher, insbesondere Brandverletzungen im Gesicht. Zum anderen hilft eine Langzeit-Sauerstoff-Therapie vermutlich weniger gut, wenn Sie rauchen.
Langzeit-Sauerstoff-Therapie
Durch eine Langzeitbehandlung mit Sauerstoff (Langzeit-Sauerstoff-Therapie, englisch: Long Term Oxygen Therapy, kurz: LTOT) wird das Gewebe besser mit Sauerstoff versorgt und so die Atemmuskulatur entlastet. Über einen dünnen Schlauch, der unterhalb der Nase verläuft, erhalten Sie Sauerstoff – mindestens 16 Stunden pro Tag.
Eine Langzeitbehandlung mit Sauerstoff kommt in Frage, wenn die Lunge nicht mehr genug Sauerstoff aufnehmen kann, aber das CO2 noch abgeben kann.
| Die Leitlinie empfiehlt: |
|---|
|
Nach Meinung der Expertengruppe soll Ihnen die Ärztin oder der Arzt bei stabiler COPD eine Langzeit-Sauerstoff-Therapie empfehlen, wenn
Mit einer stabilen COPD ist gemeint, dass es sich nicht um eine vorübergehende Verschlechterung handelt. |
Die vorhandenen Studiendaten liefern Hinweise, dass die Langzeit-Sauerstoff-Therapie bei Menschen mit schwerem Sauerstoffmangel das Leben verlängern kann.
Zur groben Orientierung, ob bei Ihnen ein Sauerstoffmangel besteht, kann man in der Arztpraxis Ihre Sauerstoff-Sättigung mit einem Puls-Oximeter messen. Dieses kleine Gerät wird kurz mit einem Klipp am Finger oder Ohrläppchen befestigt. Zeigt es einen Wert unter 92 Prozent, schließt sich eine Blutgas-Analyse an, bevor Sie mit einer Langzeit-Sauerstoff-Therapie beginnen.
Die Erfahrung der Expertengruppe zeigt, dass eine LTOT häufig weitergeführt wird, obwohl man sie eigentlich nicht mehr braucht. Die Fachleute sind der Meinung, dass man etwa 4 Wochen nach einem Aufenthalt im Krankenhaus oder 4 Wochen nach einer Exazerbation mittels mehrerer Blutgas-Analysen überprüfen soll, ob der Sauerstoffmangel weiterhin besteht und behandelt werden muss. Ebenso etwa 12 Wochen nach Beginn einer LTOT bei einer stabilen COPD. Zum Beispiel kann man die Sauerstoffzufuhr für eine Stunde unterbrechen und dann den Sauerstoff-Partialdruck messen. Ziel ist, eine nicht mehr benötigte Behandlung rechtzeitig zu beenden.
Nicht-invasive Beatmung
Eine nicht-invasive Beatmung (kurz: NIV) unterstützt die eigene Atmung. Nicht-invasiv bedeutet, dass kein Schlauch in die Luftröhre eingeführt wird. Sie erhalten die Luft über eine Atemmaske oder einen Atemhelm mit einem bestimmten Druck, der die Atemmuskeln entlastet und die CO2-Abgabe beim Ausatmen erleichtert.
Diese mechanische Unterstützung des Atmens kann vorübergehend in Frage kommen, wenn die Lunge zum Beispiel aufgrund einer Exazerbation nicht genug Sauerstoff aufnehmen und zudem auch nicht genug CO2 abgeben kann.
Die Maske oder den Helm tragen Sie zu Hause, und Sie können die Beatmung zeitweise unterbrechen. Allerdings soll sie nach Expertenmeinung in einem Krankenhaus eingestellt und nach den ersten 4 bis 8 Wochen nochmals im Krankenhaus überprüft werden. Weitere Kontrollen sollen dann 1- bis 2-mal im Jahr erfolgen – diese sind dann auch zu Hause möglich. Wichtig ist auch, dass Ihr Behandlungsteam in regelmäßigen Abständen prüft, ob Sie diese Beatmung noch brauchen oder ob Sie sie auch beenden können.
Seelische und soziale Probleme besprechen
Manche Menschen mit COPD fühlen sich durch Angst vor plötzlicher Luftnot seelisch belastet. Durch die Erkrankung sind einige Freizeitaktivitäten nur beschränkt möglich. Auch soziale Kontakte können unter Umständen geringer sein als üblich.
Berufliche und private Belastungen können den Verlauf der COPD ungünstig beeinträchtigen. Es ist hilfreich, wenn Sie offen mit Ihrer Ärztin darüber sprechen. Denn es gibt gute Möglichkeiten, bei seelischen Beschwerden zu helfen. Ihr Arzt kann Ihnen psychosoziale Unterstützung und Beratung anbieten, zum Beispiel Gesprächsangebote, Entspannungsverfahren oder soziale Hilfen. Auch körperliche Aktivität kann seelische Beschwerden verbessern, dafür gibt es gute Belege. Reicht das nicht aus, ist eine psychotherapeutische Betreuung empfehlenswert.
Diese Informationen finden Sie auch kompakt in dem Patientenblatt "COPD – Warum alltägliche und seelische Belastungen wichtig werden können":
www.patienten-information.de/patientenblaetter/copd-seelische-belastungen
Sich mit anderen austauschen
An COPD erkrankt zu sein, bedeutet nicht, dass Sie auf Ihren normalen und gewohnten Lebensalltag verzichten müssen. Allerdings stehen Sie vor der Aufgabe, sich mit den veränderten Bedingungen vertraut zu machen und die Erkrankung mit ihren Auswirkungen in Ihren Alltag einzupassen. Der Erfahrungsaustausch mit anderen Betroffenen kann dabei sehr hilfreich sein (Adressen finden Sie im Kapitel "Rat und Unterstützung").
-
COPD – dauerhaft enge Atemwege
Bei der Lungenkrankheit COPD sind die Atemwege ständig verengt. Das führt zu Atemnot oder Luftnot. Die Lungenbläschen dagegen überblähen wie kleine Ballons. Die Überblähung lässt sich nicht rückgängig machen. Die COPD ist nicht heilbar, aber behandelbar.
-
COPD – Brauche ich besondere Impfungen?
Infekte der Atemwege wie Grippe oder Lungenentzündung können die Erkrankung verschlechtern. Es gibt Impfungen, die vorbeugend dagegen wirken. Fachleute empfehlen sie Menschen mit COPD. In dieser Entscheidungshilfe lesen Sie mehr darüber.
-
COPD – Brauche ich Kortison?
Bei COPD gibt es wirksame Medikamente, die das Atmen erleichtern. In bestimmten Situationen kann Kortison-Spray als zusätzlicher Wirkstoff in Frage kommen. In dieser Entscheidungshilfe lesen Sie mehr darüber.
-
COPD – Information für Angehörige
Hier erhalten Angehörige von Menschen mit COPD Hinweise und Tipps, wie sie Erkrankten bei der Behandlung helfen und im Alltag unterstützen können.
-
COPD – Meine wichtigsten Medikamente
Wer an COPD erkrankt ist, bekommt Atemwegs-erweiternde Medikamente zum Inhalieren. Es gibt Bedarfs-Medikamente und Langzeit-Medikamente. Die Mittel können nur richtig wirken, wenn Sie sie wie ärztlich verordnet anwenden.
-
COPD – Soll ich an einer Schulung teilnehmen?
In einer Patientenschulung lernen Sie, wie man Medikamente richtig inhaliert oder wie man sich im Notfall verhält. Vieles können Sie dort auch praktisch üben.
-
COPD – Warum alltägliche und seelische Belastungen wichtig werden können
Angststörungen, Depressionen oder andere seelische Erkrankungen können die COPD verschlimmern. Es gibt aber gute Möglichkeiten, Ihnen zu helfen.
-
COPD – Warum Bewegung wichtig ist
Regelmäßige Bewegung ist für eine gute Behandlung ebenso wichtig wie Medikamente. Sie verbessert die Atemnot und sorgt dafür, dass der Körper belastbar bleibt. Hier finden Sie verlässliche Anregungen für Ihren Alltag.
-
COPD – Warum Rauchstopp wichtig ist
Rauchen ist schädlich für die Lunge. Am wichtigsten und wirksamsten ist es bei COPD, dass Sie mit dem Rauchen aufhören. Hier erfahren Sie, wo Sie Hilfe bekommen, wenn Sie mit dem Rauchen aufhören wollen.
-
COPD – Was tun bei unbekanntem Inhalier-Gerät?
Jedes Inhalier-Gerät ist anders anzuwenden. Den Gebrauch muss man erst lernen. Sprechen Sie daher sofort an, wenn Sie ein neues Gerät bekommen und lassen Sie sich zeigen, wie man es richtig benutzt.
-
COPD – Unterschiede bei Inhalier-Geräten
Wer COPD hat, muss meist täglich inhalieren. Hierfür gibt es unterschiedliche Geräte. Lassen Sie sich erklären, welches für Sie geeignet ist und wie Sie es anwenden.
Für diese Information haben wir die Nationale VersorgungsLeitlinie (NVL) COPD genutzt. Diese ist für Ärztinnen, Ärzte und andere medizinische Fachleute gedacht.
Hier finden Sie unsere Methodendokumente:
Spezielle Angebote für Menschen mit COPD finden Sie unter den folgenden Adressen:
Bundesarbeitsgemeinschaft SELBSTHILFE von Menschen mit Behinderung, chronischer Erkrankung und ihren Angehörigen e. V. (BAG SELBSTHILFE)
Kirchfeldstraße 149
40215 Düsseldorf
Telefon: 02 11 / 3 10 06-0
Telefax: 02 11 / 3 10 06-48
E-Mail: info@bag-selbsthilfe.de
Internet: www.bag-selbsthilfe.de
Deutsche Arbeitsgemeinschaft Selbsthilfegruppen
e. V. (DAG SHG)
Otto-Suhr-Allee 115
10585 Berlin
Telefon 0 30 / 893 40 14
E-Mail: verwaltung@dag-shg.de
Internet: www.dag-shg.de
Deutscher Paritätischer Wohlfahrtsverband –
Gesamtverband e. V.
Oranienburger Straße 13-14
10178 Berlin
Telefon: 0 30 / 2 46 36-0
Telefax: 0 30 / 2 46 36-1 10
E-Mail: info@paritaet.org
Internet: www.paritaet.org | www.der-paritaetische.de
Nationale Kontakt- und Informationsstelle zur Anregung und Unterstützung von Selbsthilfegruppen (NAKOS)
Otto-Suhr-Allee 115
10585 Berlin
Telefon: 0 30 / 31 01 89 60
Telefax: 0 30 / 31 01 89 70
E-Mail: selbsthilfe@nakos.de
Internet: www.nakos.de
Sie können sich auch an diese Organisationen wenden:
Deutsche Atemwegsliga e. V.
Telefon: 0 52 52 / 93 36 15
E-Mail: kontakt@atemwegsliga.de
Internet: www.atemwegsliga.de
Deutsche Lungenstiftung e. V.
Telefon: 0 5 11 / 21 55 110
E-Mail: info@lungenstiftung.de
Internet: www.lungenstiftung.de
Lungeninformationsdienst
E-Mail: lungeninformationsdienst@helmholtz-muenchen.de
Internet: www.lungeninformationsdienst.de
Lungensport AG in Deutschland e. V.
Telefon: 0 52 52 / 93 70 603
E-Mail: lungensport@atemwegsliga.de
Internet: www.lungensport.org
Patientenliga Atemwegserkrankungen e. V.
E-Mail: info@pat-liga.de
Internet: www.pat-liga.de
Deutsche Sauerstoff- und BeatmungsLiga LOT e. V.
E-Mail: info@sauerstoffliga.de
Internet: www.sauerstoffliga.de


Hinweise und Kommentare
Sie haben Hinweise und Kommentare zu unserem Internetangebot?